Documento de consenso sobre el manejo del cierre de heridas en cirugía ortopédica
EFORT
Consensus document on the management of wound closure in orthopaedic surgery in: EFORT Open Reviews Volume 10 Issue 2 (2025)
@EFORTnet
¡El cierre de heridas ortopédicas necesita un estándar!
Un nuevo consenso de expertos aborda las variaciones en las técnicas de cierre con el objetivo de reducir las infecciones y los reingresos. La atención estandarizada se traduce en una mejor cicatrización y una #cirugía más segura.
#EFORT #EOR #ManejoDeHeridas #InvestigaciónMédica
Resumen
- Las heridas en cirugía ortopédica difieren de las heridas en otras áreas quirúrgicas en varios aspectos.
- La alta afectación de los tejidos debido al propio traumatismo, la presencia de un implante ortopédico y la realización de cirugía protésica en pacientes con diversas comorbilidades hacen que estas heridas requieran una consideración especial.
- Las complicaciones de la herida quirúrgica en cirugía ortopédica no son infrecuentes, siendo la principal causa de atención médica y reingreso en los primeros 90 días.
- No existe consenso sobre la mejor manera de realizar el cierre en cirugía ortopédica. La encuesta nacional «Manejo Adecuado de Heridas en Cirugía Ortopédica» ha mostrado variabilidad interindividual en el cierre de heridas y el manejo de tejidos blandos en cirugía ortopédica a nivel local.
- Este documento de consenso, elaborado por un grupo de expertos en manejo de tejidos blandos en cirugía ortopédica, propone recomendaciones basadas en la evidencia (utilizando la metodología GRADE) para promover las mejores prácticas en este campo.
- Este documento considera recomendaciones para el cierre de heridas quirúrgicas, el manejo de apósitos y la hemostasia. Además, algunas de las 32 preguntas de la encuesta nacional, además de otras relevantes para el tema, se tomaron como punto de partida para el desarrollo del contenido.
Introducción
Las
heridas en cirugía ortopédica presentan desafíos específicos en
comparación con otras áreas quirúrgicas debido a factores como la
frecuente presencia de implantes (p. ej., placas, clavos y prótesis
articulares), la afectación de tejidos gravemente contusos por
traumatismos (fracturas) y la alta prevalencia de procedimientos en
adultos mayores con piel frágil, lo que aumenta el riesgo de
complicaciones como dehiscencia, necrosis, infección y hematomas (1, 2).
De todas las intervenciones quirúrgicas en cirugía ortopédica, las artroplastias de cadera y rodilla son particularmente comunes, considerándose, respectivamente, la primera y la cuarta intervención quirúrgica más frecuente en el sistema nacional de salud en algunos países europeos (3). Estos procedimientos suelen provocar complicaciones en las heridas, como dehiscencia, necrosis, infección del sitio quirúrgico y hematomas. Entre estas complicaciones, el drenaje persistente de la herida, aunque a menudo se subestima, es una de las más frecuentes, afectando entre el 1% y el 10% de los casos. Aumenta la duración de la estancia hospitalaria, la tasa de reingresos, la necesidad de reintervención y el coste sanitario, además de reducir los resultados. De particular importancia es el aumento observado de hasta un 20% en las infecciones en situaciones con drenaje prolongado de la herida.
Debido al riesgo potencial de complicaciones en estas heridas, el cierre quirúrgico es un componente crucial de los procedimientos ortopédicos. La forma en que se realiza el cierre de los diferentes planos podría afectar la estanqueidad de la herida, la perfusión tisular, la duración de la cirugía, las tasas de infección, la estética de la herida y el dolor postoperatorio. Por lo tanto, es fundamental destacar el papel decisivo que desempeña el cierre quirúrgico en el éxito del procedimiento quirúrgico y, por consiguiente, en el beneficio del paciente.
A pesar de la clara importancia de esta parte del procedimiento quirúrgico, no existe consenso sobre la mejor manera de realizar el cierre quirúrgico, lo que genera una variabilidad significativa en la práctica clínica entre los cirujanos ortopédicos. Una encuesta nacional española titulada «Manejo Adecuado de las Heridas en Ortopedia», realizada por la Sociedad Española de Ortopedia (se presentarán más detalles de esta encuesta en este documento), sugirió que no existen criterios homogéneos para las mejores prácticas, basados en la evidencia científica, en este campo.
Dada la necesidad de establecer recomendaciones para ayudar a los profesionales sanitarios involucrados en el cierre de heridas quirúrgicas y el manejo de tejidos blandos en cirugía ortopédica, se creó un grupo ad hoc de expertos para realizar una búsqueda bibliográfica, analizar el nivel de evidencia y elaborar recomendaciones para el cierre de heridas quirúrgicas y el manejo de tejidos blandos con el objetivo de mejorar los resultados clínicos y reducir la variabilidad en esta área quirúrgica.
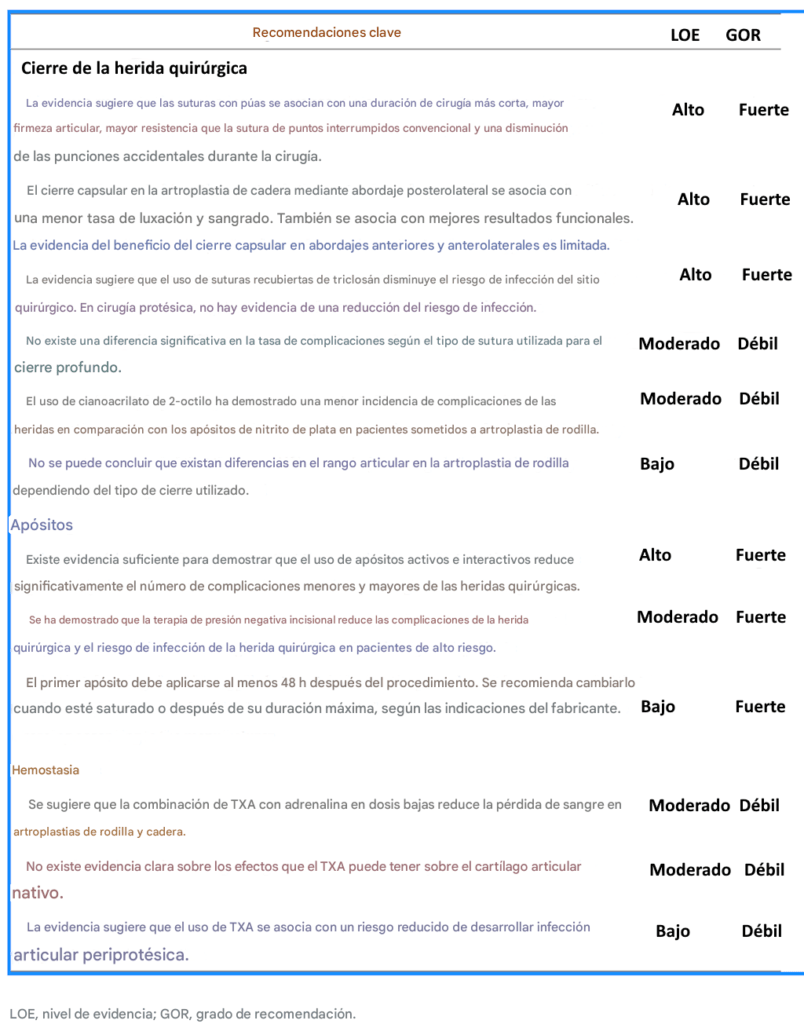
Conclusiones
Se
generó un consenso para presentar las mejores recomendaciones posibles
para el cierre de heridas y el manejo de tejidos blandos en cirugía
ortopédica. A modo de resumen de algunas de las recomendaciones clave
para el cierre de heridas y el manejo de tejidos blandos en ortopedia,
la Tabla 7 presenta algunos de los puntos clave a considerar en la
práctica quirúrgica.
Consensus document on the management of wound closure in orthopaedic surgery – PubMed
Consensus document on the management of wound closure in orthopaedic surgery – PMC
Sanz-Ruiz P, Caeiro-Rey JR, Martínez-Pastor JC, Martín-Alguacil JL, Murcia-Asensio A, Moreta J. Consensus document on the management of wound closure in orthopaedic surgery. EFORT Open Rev. 2025 Feb 3;10(2):82-94. doi: 10.1530/EOR-24-0002. PMID: 40071985; PMCID: PMC11825138.

This work is licensed under a Creative Commons Attribution-NonCommercial 4.0 International License.












