La regeneración condral en lesiones femoroacetabulares se ve favorecida por el uso de células madre de sangre periférica con un armazón basado en ácido hialurónico y microperforación: un estudio de cohorte prospectivo
Objetivo
Determinar
si las inyecciones intraarticulares de células madre de sangre
periférica (PBSC) con un armazón basado en ácido hialurónico (HA)
mejoran la regeneración del cartílago articular en lesiones condrales
causadas por el síndrome de pinzamiento femoroacetabular mixto (FAIS)
durante un período superior a 24 meses después de la artroscopia de
cadera.
#artroscopia #reparación_condral #hyalofast #células_madre #preservación_quirúrgica #arthroscopy #chondral_repair #hyalofast, #stem_cells #surgery_preservation
Chondral regeneration in femoroacetabular lesions is favoured using peripheral blood stem cells with hyaluronan‐based scaffold and micro‐drilling: A prospective cohort study – Monckeberg – 2024 – Journal of Experimental Orthopaedics – Wiley Online Library
Conclusión
La
intervención sugiere un impacto favorable en la regeneración del
cartílago articular y los resultados clínicos de las lesiones condrales
de cadera en lesiones del síndrome de pinzamiento femoroacetabular mixto
(FAIS) después de una mediana de seguimiento de 5,1 ± 0,3 años.
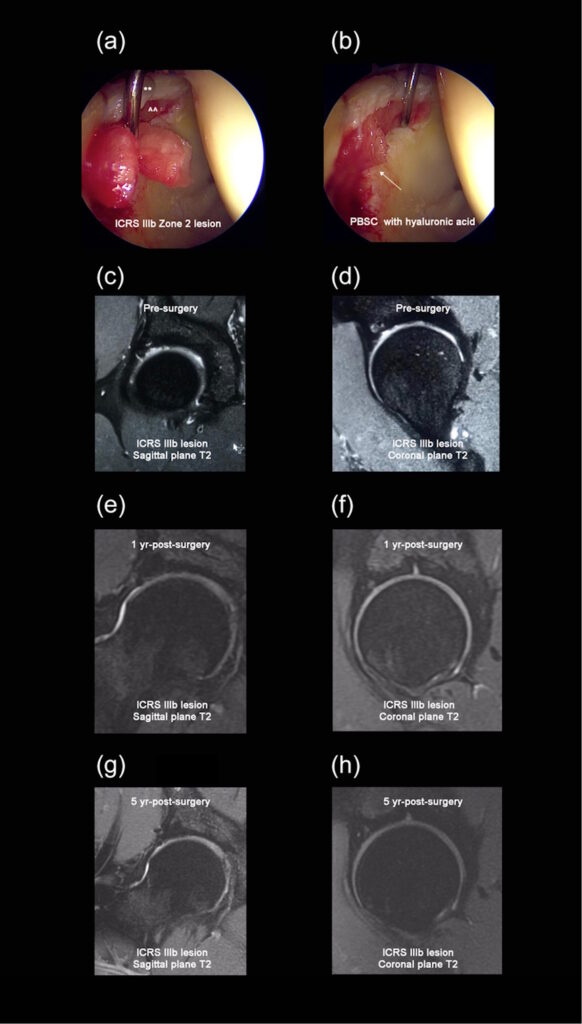
(a) Varón de 34 años con lesión osteocondral de la zona 2 de la International Cartilage Repair Society (ICRS) IIIb durante la colocación de la infiltración de células madre de sangre periférica (PBSC) con ácido hialurónico. ** = labrum reparado. ^^ = lesión condral. (b) Colocación final de las PBSC con ácido hialurónico (flecha blanca) en la lesión condral del mismo paciente masculino de 34 años. (c y d) Resonancia magnética sagital y coronal T2 de un varón de 24 años con lesión ICRS IIIb. (e y f) Resonancia magnética sagital y coronal T2 del mismo paciente masculino de 24 años 1 año después de la cirugía. (g y h) Una resonancia magnética sagital y coronal T2 del mismo paciente masculino de 24 años, 5 años después de la cirugía, mostró una lesión de cartílago completamente reparada, estable y un hueso subcondral completamente reparado.
ANTECEDENTES
El
traumatismo repetitivo del síndrome de pinzamiento femoroacetabular
(FAIS) [47] puede causar defectos de espesor total y pérdida ósea
subcondral [14, 15, 34], siendo el grado III/IV de la clasificación de
la International Cartilage Repair Society (ICRS) la lesión condral más
grave [30].
Aunque el cartílago de la cadera tiene una capacidad limitada de curación y regeneración [20], la terapia celular en la cirugía de preservación ayuda a la restauración articular [12, 17, 25]. Estudios in vitro, ex vivo e in vivo respaldan la terapia celular [11, 12, 21, 26, 37], que ha empleado componentes del tronco de la médula ósea, andamios de colágeno, andamios de pegamento de fibrina ricos en plaquetas, gel de colágeno y periostio, o cerámica de hidroxiapatita [11, 12, 21, 26, 37]. Recientemente, las inyecciones intraarticulares de células madre de sangre periférica (PBSC) han mostrado resultados prometedores en lesiones osteocondrales de rodilla [32, 42]. Los andamios biodegradables a base de ácido hialurónico (HA) después de la microperforación también apoyan la regeneración de cartílago similar al hialino en úlceras de rodilla de cartílago de grado IV [45], lo que sugiere potencial para lesiones condrales femoroacetabulares. La microperforación, una técnica menos perjudicial para el hueso subcondral que las microfracturas, mejora la estimulación del estroma de la médula ósea y las propiedades biomecánicas del tejido [24, 36].
La técnica de andamio basado en PBSC con HA captura células madre mesenquimales y apoya su adhesión, proliferación y diferenciación, llenando el defecto condral [45]. La liberación de HA crea un microambiente similar al embrionario para promover el crecimiento del cartílago [45]. Desafortunadamente, el deterioro progresivo del tejido condral neoformado puede ocurrir en el sitio de la lesión 24 a 36 meses después del tratamiento [31]. Aunque los resultados clínicos y radiológicos utilizando PBSC con un armazón basado en HA muestran resultados positivos en lesiones de rodilla y pueden ser comparables al uso de células de médula ósea [11, 38, 39, 46], se desconoce si PBSC con un armazón basado en HA y microperforaciones favorecerían la regeneración condral de la cadera durante más de 24 a 36 meses. Por lo tanto, para determinar si las inyecciones intraarticulares de PBSC con un armazón basado en HA mejoraron la regeneración del cartílago articular en lesiones condrales causadas por FAIS mixtas durante un período mayor a 24 meses después de la artroscopia de cadera.
Monckeberg JE, Rafols C, Gerhard P, Del Canto L, Rosales J, Verdugo MA, Saez C, De la Fuente C. Chondral regeneration in femoroacetabular lesions is favoured using peripheral blood stem cells with hyaluronan-based scaffold and micro-drilling: A prospective cohort study. J Exp Orthop. 2024 Aug 30;11(3):e70009. doi: 10.1002/jeo2.70009. PMID: 39219706; PMCID: PMC11362612.
© 2024 The Author(s). Journal of Experimental Orthopaedics published by John Wiley & Sons Ltd on behalf of European Society of Sports Traumatology, Knee Surgery and Arthroscopy.
This is an open access article under the terms of the http://creativecommons.org/licenses/by/4.0/ License, which permits use, distribution and reproduction in any medium, provided the original work is properly cited.







